В беременность могут обостряться хронические заболевания или появляться признаки неведомых ранее проблем. Такой проблемой может стать гестационный диабет.

Согласно классификации Всемирной организации здравоохранения, «гестационный диабет» — это сахарный диабет, выявленный во время беременности, а также нарушение толерантности к глюкозе (восприятия глюкозы организмом), также выявленной в этот период. Его причиной является сниженная чувствительность клеток к собственному инсулину (инсулинорезистентность), которая связана с высоким содержанием в крови гормонов беременности. После родов уровень сахара в крови чаще всего возвращается к норме. Однако нельзя исключить вероятность развития во время беременности диабета первого и второго типа. Диагностика этих заболеваний осуществляется уже после родов.
При анализе данных, полученных в результате множественных исследований, доктора пришли к выводу, что более, чем у 50% беременных женщин, страдающих гестационным диабетом, позже в течение жизни развивается истинный сахарный диабет.
Каковы факторы риска развития ГСД?
- Избыточный вес, ожирение
- Сахарный диабет у ближайших родственников
- Возраст беременной более 30 лет
- Отягощенный акушерский анамнез:
- Предыдущий ребенок родился весом более 4000 грамм
- ГСД в предыдущей беременности
- Хроническое невынашивание (ранние и поздние выкидыши)
- Многоводие
- Мертворождение
- Пороки развития у предыдущих детей
Чем опасен гестационный диабет?
Гестационный диабет в большинстве клинических ситуаций развивается в интервале от 16 до 32 недель беременности. Нарушения углеводного обмена, выявленные раньше, как правило, говорят о ранее незамеченном прегестационном («добеременном») диабете.
Конечно, о хронических заболеваниях лучше узнать до беременности, и тогда будет возможность их максимально компенсировать. Именно по этой причине доктора настоятельно рекомендуют планировать беременность. В плане подготовки к беременности женщина пройдет все основные обследования, в том числе по выявлению сахарного диабета. Если будут выявлены нарушения углеводного обмена, врач назначит лечение, даст рекомендации, и будущая беременность будет протекать благополучно, а малыш родится здоровым.
Главное условие ведения беременности, осложненной диабетом (как гестационным, так и другими его формами) — поддержание уровня глюкозы крови в пределах нормы (3,5-5,5 ммоль/л). В противном случае мама и малыш оказываются в очень сложных условиях.
Что грозит маме? Возможны преждевременные роды и мертворождения. Высок риск развития гестоза (при сахарном диабете развивается чаще и раньше — до 30 недель), гидрамниона, а следовательно, фетоплацентарной недостаточности и гипотрофии плода. Возможно развитие диабетического кетоацидоза (состояния, при котором отмечается резкое повышение уровня глюкозы и концентрации кетоновых тел в крови), инфекции половых путей, которые регистрируются в 2 раза чаще и становятся причиной инфицирования плода и преждевременных родов. Возможно также прогрессирование микроангиопатий с исходом в нарушения зрения, функций почек, нарушения кровотока по сосудам плаценты и другими. У женщины может развиться слабость родовой деятельности, которая в сочетании с клинически узкий тазом и крупный плодом сделают неизбежностью родоразрешение путем кесарева сечения. У женщин, больных диабетом, чаще встречаются инфекционные осложнения в послеродовом периоде.
Опасности для малыша
Особенности углеводного обмена между матерью и ребенком таковы, что плод получает от матери глюкозу, но не получает инсулин. Таким образом, гипергликемия (избыточное количество глюкозы) особенно в первом триместре, когда плод не имеет еще собственного инсулина, провоцирует развитие различных пороков развития плода. После 12 недель, когда в организме будущего малыша вырабатывается свой инсулин, развивается гиперинсулинемия, которая грозит развитием асфиксии и травматизма в родах, дыхательными расстройствами (респираторный дистресс-синдром) и гипогликемическими состояниями новорожденных.
Есть ли способ предотвратить эти сложности? Да. Главное — информированность о проблеме и ее своевременная корректировка.
Диагностика ГСД во время беременности
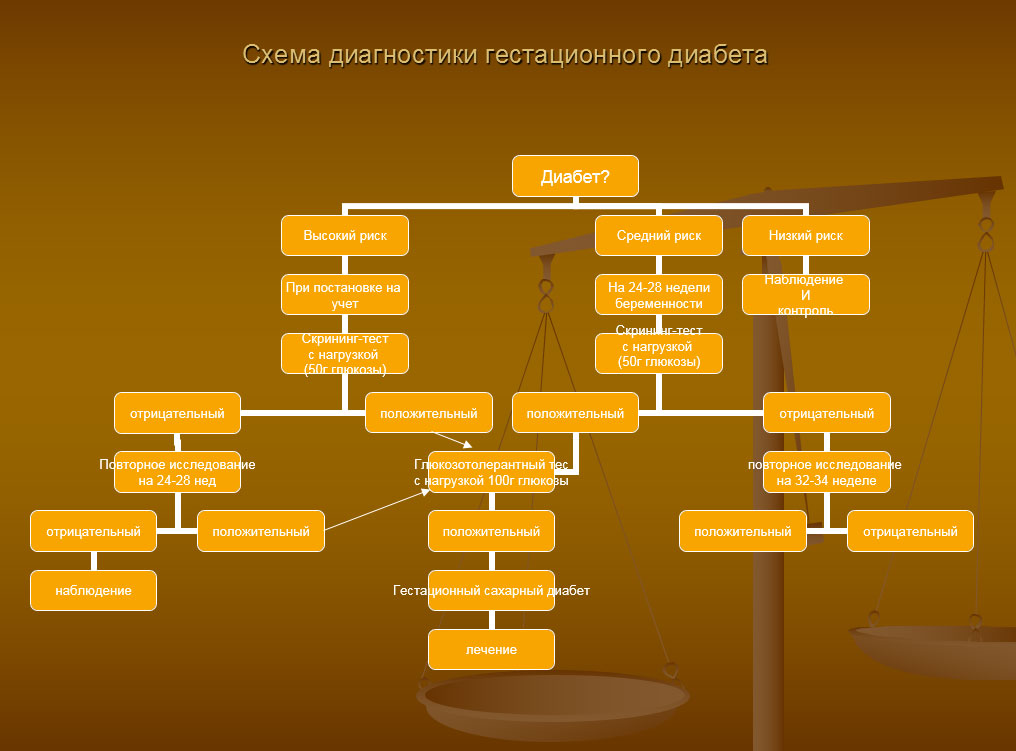
Первым пунктом диагностики гестационного диабета является оценка риска его развития. При постановке женщины на учет в женскую консультацию оценивается ряд показателей, например, таких как возраст и вес беременной, акушерский анамнез (наличие гестационного диабета во время прошлых беременностей, рождение детей весом более 4 кг, мертворождение и другие), семейный анамнез (наличие СД у родственников) и так далее. Заполняется такая таблица:
| Параметры | Высокий риск | Умеренный риск | Низкий риск |
| Возраст женщины старше 30 лет | Да/нет | да | Менее 30 |
| СД 2 типа у близких родственников | да | нет | нет |
| ГСД в анамнезе | да | нет | нет |
| Нарушенная толерантность к глюкозе | да | нет | нет |
| Глюкозурия во время предшествующей или данной беременности | да | Да/нет | нет |
| Гидрамнион и крупный плод в анамнезе | Да/нет | да | нет |
| Рождение ребенка весом более 4000 г или мертворождение в анамнезе | Да/нет | да | нет |
| Быстрая прибавка веса во время данной беременности | Да/нет | да | нет |
| Избыточный вес (> 20% от идеального) | Да | да | нет |
Обратим внимание на параметр «Рождение ребенка весом более 4 кг». Он включен в оценку риска развития гестационного диабета неслучайно. Рождение такого малыша может свидетельствовать о развитии в будущем как истинного сахарного диабета, так и гестационного. Следовательно, в будущем момент зачатия необходимо планировать и постоянно контролировать уровень сахара в крови.
Определив риск развития сахарного диабета, врач выбирает тактику ведения.
Второй шаг — забор крови с целью определения уровня сахара, что должно быть сделано несколько раз за беременность. Если хотя бы раз содержание глюкозы превысило 5 ммоль/л, проводят дальнейшее обследование, а именно глюкозотолерантный тест.
Когда тест считают положительным? При проведении теста с нагрузкой 50 г глюкозы оценка уровня гликемии производится натощак и через 1 час. В случае, если глюкоза натощак превышает 5,3 ммоль/л, а через 1 час значение выше 7,8 ммоль/л, то необходимо назначение теста со 100 г глюкозы.
Диагноз гестационного сахарного диабета выставляется, если глюкоза натощак — более 5,3 ммоль/л, через 1 час — выше 10,0 ммоль/л, через 2 часа — выше 8,6 ммоль/л, через 3 часа — выше 7,8 ммоль/л. Важно: повышение только одно из показателей не дает основания для постановки диагноза. В этом случае тест нужно повторить еще раз через 2 недели. Таким образом, повышение 2 и более показателей свидетельствует о диабете.
Правила проведения теста:
- За 3 дня до обследования беременная находится на обычном для себя питании и придерживается обычной для себя физической активности
- Тест проводится утром натощак (после ночного голодания не менее 8 часов).
- После взятия пробы крови натощак пациентка должна в течение 5 минут выпить раствор глюкозы, состоящий из 75 грамм сухой глюкозы, растворенной в 250-300 мл воды. Повторная проба крови для определения уровня сахара крови берется через 2 часа после нагрузки глюкозой.
Нормальные значения гликемии:
- гликемия натощак — 3,3-5,5 ммоль/л;
- гликемия перед приемом пищи (базально) 3,6-6,7 ммоль/л;
- гликемия через 2 часа после еды 5,0-7,8 ммоль/л;
- гликемия перед отходом ко сну 4,5-5,8 ммоль/л;
- гликемия в 3.00 5,0-5,5 ммоль/л.
Если результаты исследования соответствуют норме, то повторно тест проводится на 24-28 неделе беременности, когда изменяется гормональный фон. На более ранних сроках ГСД часто не выявляется, а установление диагноза после 28 недель не всегда предотвращает развитие осложнений у плода.
Однако беременные женщины сталкиваются не только с высокими показателями сахара в крови. Иногда анализ крови «показывает» гипогликемию — низкое содержание сахара в крови. Чаще всего гипогликемия развивается при голодании. Во время беременности усиливается потребление глюкозы клетками и поэтому нельзя допускать длительных перерывов между приемами пищи и ни в коем случае нельзя «садиться» на диету, направленную на похудание. Также иногда в анализах можно встретить пограничные значения, которые всегда свидетельствуют всегда о более высоком риске развития болезни, поэтому необходимо строго контролировать показатели крови, придерживаться рекомендаций врача и соблюдать диету, назначенную специалистом.
Несколько слов о лечении гестационного диабета
Беременной женщине, столкнувшейся с сахарным диабетом, необходимо овладеть методикой самостоятельного контроля гликемии. В 70% случаев гестационный диабет корректируется диетой. Ведь выработка инсулина происходит, и необходимости в инсулинотерапии нет.
Основные принципы диеты при ГСД у беременных:
- Суточный рацион необходимо разделить между углеводами, жирами и белками -35-40%, 35-40% и 20-25% соответственно.
- Калорийность в условиях избыточного веса должна составлять 25 ккал на 1 кг веса или 30 — 35 ккал на 1 кг при нормальном весе. Женщинам, имеющим избыточный вес, даются рекомендации по его снижению или стабилизации. Снижать калорийность питания необходимо с особым вниманием, не предпринимая жестких мер.
- Из ежедневного меню исключают легкоусвояемые углеводы, то есть любые сладости.
Стоит ли здоровой женщине бить тревогу, если ей хочется сладкого? «Любовь к сладкому» должна насторожить, если в анализах есть изменения. Но в любом случае следует придерживаться рекомендаций по питанию и не перебарщивать со сладким или еще чем-либо. Нужно помнить, что съесть «чего-нибудь сладенького» хочется чаще из желания просто полакомиться. Поэтому «сладенькое» можно заменить фруктами. - Снизить количество потребляемых жиров, обогатив рацион клетчаткой (фрукты и овощи) и белками до 1,5 г/кг.
В случае, если одной диетой скорректировать уровень гликемии не представляется возможным, необходима инсулинотерапия, которая рассчитывается и титруется (корректируется) лечащим врачом.
Гестационный диабет так называется не только потому, что манифестирует (проявляется) во время беременности. Другая его особенность состоит в том, что его признаки исчезают после родов. Однако если женщина перенесла гестационный диабет во время беременности, риск развития истинного увеличивается в 3-6 раз. Поэтому важно наблюдение за женщиной и после родов. Через 6 недель после родов обязательно проведение исследования состояния углеводного обмена матери. Если изменений не обнаружено, назначается контроль 1 раз в 3 года, а при нарушении толерантности к глюкозе — выдача рекомендаций по питанию и наблюдение 1 раз в год.
В этом случае все последующие беременности должны строго планироваться.