Невозможность иметь детей — трагедия для женщины. Однако бывают такие ситуации, когда беременность возможна, но сопряжена с риском для здоровья плода, а иногда — и для жизни матери. Именно так нередко происходит у женщин с заболеваниями сердечно-сосудистой системы. В последнее время наблюдается увеличение числа беременных и рожениц, страдающих пороками сердца, что объясняется рядом причин: ранней диагностикой таких заболеваний; возможностью сохранения беременности в тех случаях, в которых ранее это было невозможно; увеличением числа женщин, перенесших операцию на сердце, и числа серьезно больных женщин, которые либо с разрешения врачей, либо сами решают сохранить беременность, будучи уверенными в успехе медицинской науки и практики.

Ведение беременности и родов у женщин с пороками сердца — настоящее искусство, требующее совместных и скоординированных усилий акушера-гинеколога и кардиолога или терапевта, поскольку это состояние предъявляет повышенные требования к сердечно-сосудистой системе будущей мамы. Это вызвано изменениями, которые обусловлены сосуществованием двух организмов — матери и плода.
Говоря о сочетании болезней сердца и сосудов с беременностью необходимо отметить, что беременность и обусловленные ею изменения кровообращения, обмена веществ, массы тела (ее увеличение на 10-12 кг к концу беременности), водно-солевого обмена (за время беременности общее содержание воды в организме увеличивается на 5-6 л, а содержание натрия в организме возрастает уже к 10-й неделе беременности в 2 раза) требуют от сердца усиленной работы и нередко отягощают течение сердечно-сосудистого заболевания. Все эти изменения связаны с тем, что у беременной женщины появляется дополнительное кровообращение — маточно-плацентарный кровоток. И соответственно изменяются нагрузки на сердце. Эти увеличенные нагрузки зависят от вида порока и от того, как сердце справляется с возложенной на него задачей.
Врожденные пороки сердца у будущей матери
Среди врожденных пороков сердца выделяют три группы:
- Пороки со сбросом крови справа налево. К ним относятся дефекты межпредсердной и межжелудочковой перегородки — их незаращение (через отверстия при этом и происходит неправильный сброс крови), а также открытый артериальный проток*.
- Пороки со сбросом крови слева направо — транспозиция (перемещение) магистральных (основных) сосудов.
- Пороки, при которых имеется препятствие кровотоку (сужение крупных сосудов).
*Артериальный проток — это короткий тонкостенный сосуд, соединяющий легочную артерию и аорту. Через него обеспечивается нормальное кровообращение плода во внутриутробном периоде — минуя легкие, так как кислород поступает через плаценту, и в норме этот проток зарастает после рождения.
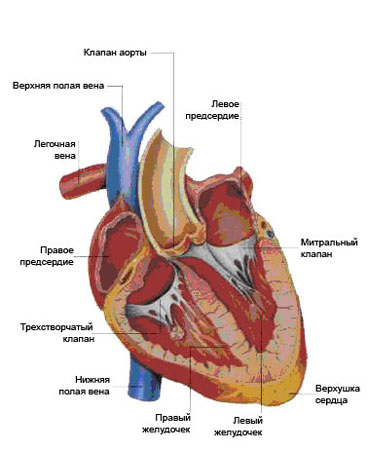
Как известно, сердце — полый мышечный орган, ответственный за перекачивание крови в организме. Оно состоит из четырех отделов. Это правое предсердие и правый желудочек, составляющие правое сердце, и левое предсердие и левый желудочек, составляющие левое сердце. Богатая кислородом кровь, поступающая из легких, по легочным венам попадает в левое предсердие, из него — в левый желудочек и далее в аорту. Венозная кровь по верхней и нижней полой венам попадает в правое предсердие, оттуда в правый желудочек и далее по легочной артерии в легкие, где обогащается кислородом и снова поступает в левое предсердие.
Пороком сердца называется стойкое патологическое изменение в строении сердца, нарушающее его функцию. Пороки сердца могут быть врожденными и приобретенными. Врожденные пороки сердца встречаются гораздо реже приобретенных. Они возникают в результате нарушения нормального развития сердца и магистральных сосудов во внутриутробном развитии и составляют 1-2% от всех заболеваний сердца.
Наиболее часто у беременных женщин встречаются пороки первой группы. Если заболевание сопровождается недостаточностью кровообращения, т.е. сердце, и так работающее на пределе, перестает справляться с нагрузкой, то необходимо прерывание беременности. Недостаточность кровообращения проявляется утомляемостью, сердцебиением, в более тяжелых случаях появляется одышка, тяжесть в груди. Отсутствие медицинской помощи при быстром развитии сердечной недостаточности может привести к серьезным последствиям — отеку легких (т.е. фактически выключению их из дыхания), тромбоэмболии (закупорке тромбами) легочной артерии или тромбозу других крупных сосудов. Но обычно женщины с этим заболеванием хорошо переносят беременность и роды.
Часто после своевременной оперативной коррекции порока сердца (если отверстие было узким, его расширяют, и наоборот) будущие мамы хорошо справляются с нагрузкой и беременность заканчивается благополучно. В последнее время все чаще встречаются женщины, перенесшие операцию на сердце до беременности и даже во время беременности.
Пороки второй группы являются наиболее тяжелыми, и обычно беременность приходится прерывать, поскольку при этих пороках нарушения кровообращения достаточно серьезны и сердце беременной женщины часто не справляется с возникающей нагрузкой.
Препятствие кровотоку у больных третьей группы при отсутствии недостаточности кровообращения обычно не служит показанием к прерыванию беременности, однако часто роды заканчиваются операцией кесарева сечения, что связано со значительным увеличением нагрузки на сердце во время родов.
Приобретенные пороки сердца
Приобретенные пороки сердца связаны с перенесенным воспалением эндокарда (внутренней оболочки сердца) и миокарда — сердечной мышцы. Эти воспаления могут возникнуть при ревматизме — заболевании сердца и соединительной ткани, сепсисе — генерализованном инфекционном поражении, атеросклерозе, сифилисе. Под влиянием воспалительного процесса в клапане развивается рубцовая ткань, которая вызывает деформацию и укорочение створок клапанов или сужения отверстия. В результате клапан не может полностью закрыть отверстие и возникает недостаточность клапанов. При недостаточности клапанов во время систолы (сокращения желудочков) возникает обратный противоестественный ток крови из желудочков в предсердия. При стенозе (сужении) левого атриовентрикулярного отверстия во время диастолы (расслабления желудочков) кровь не успевает перейти из предсердия в желудочек. Возникает патологическое переполнение левого предсердия, и возрастает нагрузка на него. Таким образом, пороки сердца приводят к нарушению кровообращения.
Чаще всего (в 75-90% случаев) приобретенные пороки сердца развиваются на фоне ревматизма. (Это заболевание вызывается стрептококком — тем же микробом, который обычно является возбудителем ангины и часто поражает женщин молодого возраста.) Преобладают поражения клапанов сердца — митрального, расположенного между левым предсердием и левым желудочком, — и аортального, расположенного между левым желудочком сердца и аортой. Эти поражения ведут к нарушению нормальной работы клапанов, перегрузке сердечной мышцы и недостаточности кровообращения.
Нередко стеноз и недостаточность развиваются на одном клапане (так называемый комбинированный порок). Кроме того, бывают случаи, когда пороки затрагивают два и более клапана — это принято называть сочетанным пороком сердца.
Как пройдет беременность при пороке сердца у матери?
Прогноз беременности зависит от степени и сочетания поражения, а также от активности ревматического процесса (другими словами, от того, имеется ли в данный момент его обострение) и от выраженности нарушения кровообращения.
Вопрос о сохранении или прерывании беременности решается коллегиально кардиологом и акушером-гинекологом в каждом случае индивидуально. Если беременность наступила после операции на сердце, нужна консультация кардиохирурга. Следует знать, что далеко не всегда корригирующие операции на сердце приводят к ликвидации органических изменений в клапанном аппарате или устранению врожденных аномалий развития. Нередко после хирургического лечения наблюдается рецидив основного заболевания, например, в виде рестеноза (повторного сужения) после некоторых операций.
Чрезвычайно сложно решить вопрос о допустимости беременности у женщин с протезированными клапанами сердца. У них высока опасность образования тромбов, поэтому беременные с механическими клапанами постоянно получают антикоагулянтную (противосвертываюшую) терапию.
Конечно, вопрос о сохранении беременности у женщин с сердечно-сосудистыми заболеваниями лучше решать заблаговременно, до ее наступления. Основой правильного ведения и лечения таких беременных является точная диагностика, учитывающая причину заболевания.
Пороки со сбросом крови направо служат противопоказанием к беременности, как и любой вид пороков с декомпенсацией, при которых уже сформирована недостаточность кровообращения.
Особенности ведения беременности при пороках сердца
Ведение беременности у женщин с пороками сердца, как уже было сказано выше, проводится с участием нескольких специалистов. Оно требует не только координированной деятельности специалистов женской консультации, но и дисциплинированного поведения самой женщины: ранней постановки на учет в женской консультации, своевременного посещения врачей и сдачи анализов, полного обследования, своевременного комплексного лечения.
Если есть возможность, то, конечно, лучше доверить свое здоровье крупному медицинскому центру, специализирующемуся на данной проблеме. Это может быть отделение для женщин с сердечно-сосудистой патологией при институте или специализированное отделение на базе крупного роддома, где грамотные специалисты, имеющие опыт ведения пациенток с такой патологией, смогут эффективно помочь.
Течение беременности у женщин с пороками сердца имеет свои особенности. Часто встречаются такие осложнения, как гестозы (осложнения беременности, проявляющиеся появлением отеков, белка в моче, повышением артериального давления), которые характеризуются скрытым течением и плохо поддаются лечению. Беременность у таких пациенток часто осложняется угрозой прерывания — число самопроизвольных абортов и преждевременных родов значительно превышает средние показатели. Кроме того, течение беременности может осложняться нарушением маточно-плацентарного кровотока, что приводит к гипоксии (кислородному голоданию) или задержке внутриутробного развития плода. Высок также риск отслойки плаценты. Накопление тромбов в плаценте ведет к выключению части плаценты из кровотока и усилению кислородного голодания плода.
По всем приведенным выше причинам женщины с пороками сердца и, другой патологией сердечно-сосудистой системы за время беременности должны быть госпитализированы в стационар не менее трех раз:
Первая госпитализация — на 8-10-й неделе беременности для уточнения диагноза и решения вопроса о возможности сохранения беременности. Вопрос о прерывании беременности до 12 недель решают в зависимости от выраженности порока, функционального состояния системы кровообращения и степени активности ревматического процесса.
Вторая госпитализация — на 28-29-й неделе беременности для наблюдения за состоянием сердечно-сосудистой системы и, при необходимости, для поддержания функции сердца в период максимальных физиологических нагрузок. Это обусловлено тем, что именно в этот период в норме значительно возрастает нагрузка на сердце (один из периодов максимальной физиологической нагрузки) — почти на треть увеличивается так называемый сердечный выброс, в основном за счет увеличения частоты сердечных сокращений.
Третья госпитализация — на 37-38-й неделе для подготовки к родам и выбора метода родоразрешения, составления плана родов.
При появлении признаков недостаточности кровообращения, обострения ревматизма, возникновении мерцательной аритмии (частого неритмичного сокращения сердца), гестоза или выраженной анемии (снижения количества гемоглобина) и других осложнений необходима госпитализация независимо от срока беременности.
Вопрос о прерывании беременности на более поздних сроках является достаточно сложным. Нередко врачам приходится решать, что менее опасно для больной: прервать беременность или позволить ей развиваться дальше. В любых случаях при появлении признаков недостаточности кровообращения или каких-либо сопутствующих заболеваний больная должна быть госпитализирована, подвергнута тщательному обследованию, лечению.
Если же ситуация не требует таких кардинальных мер, беременная должна соблюдать максимальную осторожность. Прежде всего необходимо позаботиться о достаточном отдыхе и продолжительном, 10-12-часовом сне. Полезен дневной 1-2-часовой сон. Достаточно эффективными средствами лечения и профилактики являются лечебная физкультура, утренняя гимнастика, прогулки на свежем воздухе. Комплекс утренних упражнений должен быть самым простым, не приводящим к чрезмерным перенапряжениям, усталости.
Питание необходимо сделать максимально разнообразным, полноценным, с повышенным содержанием белковых продуктов (до 1,5 г/кг массы тела). Необходим прием поливитаминов. Кроме того, врач может назначить сеансы гипербарической оксигенации (сеансы в барокамере, куда под давлением подается воздух с повышенным содержанием кислорода), общее ультрафиолетовое облучение.
Ведение родов при пороке сердца
Вопрос врачебной тактики в родах имеет особое значение. Лучший выбор — ранняя госпитализация в 36-37 недель беременности. План родоразрешения составляется консультативно с участием акушера, кардиолога или терапевта и анестезиолога. Выбор метода строго индивидуален для каждой больной в зависимости от ситуации.
Современная медицина располагает достаточным арсеналом диагностических средств для того, чтобы вовремя предотвратить осложнения беременности у женщин с пороками сердца. Обычно применяются следующие методики:
- Электрокардиография — регистрация электрических явлений, возникающих в сердечной мышце при ее возбуждении. Это исследование позволяет зарегистрировать изменения в сердечной мышце по изменению электрической импульсации.
- Фонокардиография — метод регистрации звуков (тоны и шумы), возникающих в результате деятельности сердца. Его применяют для оценки работы сердца и распознавания нарушений, в том числе пороков клапана.
- Эхокардиография (ультразвук сердца). Ее применяют для изучения кровообращения и кардиодинамики (работы сердца), определения размеров и объемов полостей сердца, оценки функционального состояния сердечной мышцы. Метод безвреден для матери и плода.
- Пробы с нагрузкой используют для оценки функционального состояния сердечной мышцы. Пробы с нагрузкой на велоэргометре применяют и при обследовании беременных — во время этой пробы пациенту снимают ЭКГ при различной интенсивности физических нагрузок.
- Исследование функции внешнего дыхания и кислотно-щелочного состояния крови предполагает изучение емкости легких и насыщения крови кислородом в покое и при нагрузке. Исследование позволяет определить, насколько адекватна насыщенность крови кислородом, т.е. насколько сердце справляется с нагрузкой на данный момент.
- Исследования крови — обычно достаточно стандартного анализа, который проводится при обследовании всех беременных. Однако в данном случае врач обращает особое внимание на состояние свертывающей системы крови.
- УЗИ плода, кардиотокография, которые регулярно проводятся после 28 недель для оценки состояния плаценты и плода. Эти исследования помогают выяснить, не страдает ли плод от недостатка кислорода и питательных веществ. Кроме того, УЗИ плода позволяет выявить возможные пороки развития ребенка еще до его рождения и принять соответствующие меры — от срочной операции после родоразрешения до прерывания беременности.
Преимущество остается за естественным методом родоразрешения. При компенсированном пороке сердца проводится терапия, направленная на профилактику сердечной недостаточности и поддержку сердца, профилактика отека легких, при возможности аритмии — ЭКГ-контроль. Проводится адекватное обезболивание родов, так как страх и боль приводят к дополнительной нагрузке на сердце.
Как правило, наиболее тяжелый период родов — потуги (период изгнания плода) — стараются укорачивать с помощью эпизиотомии — рассечения промежности. Выключение потуг (наложение акушерских щипцов) проводят при нарушении кровообращения.
Многие врачи считают, что родоразрешение в срок с помощью кесарева сечения уменьшает нагрузку на сердечно-сосудистую систему и снижает смертность среди беременных, страдающих пороками сердца.
Кесарево сечение при пороке сердца проводится в следующих случаях:
- при активном ревматическом процессе (повышении температуры, появлении болей в соответствующих органах, характерных изменениях в анализах);
- при резко выраженном пороке сердца с выраженной недостаточностью левого желудочка и отсутствии эффекта от проводимой медикаментозной терапии;
- при сочетании порока сердца с акушерской патологией, требующей хирургического родоразрешения.
Успешному родоразрешению больных, страдающих тяжелыми врожденными и приобретенными пороками сердца, может способствовать ведение родов в условиях гипербарической оксигенации.
После рождения плода и отхождения последа наблюдается прилив крови к внутренним органам (и в первую очередь к органам брюшной полости) и уменьшение циркуляции крови в сосудах головного мозга и сосудах, питающих сердечную мышцу. Поэтому для предупреждения ухудшения состояния сразу после рождения ребенка женщине вводят средства, обеспечивающие нормальную работу сердца.
Послеродовый период у женщин с пороками сердца
Опасность возникновения тромбозов, кровотечений и сердечной недостаточности сохраняется до 5 суток после родов, поэтому в этот период женщине назначается постельный режим. С 7-11 -го дня при ревматической природе порока женщине назначается исследование на активность ревматизма; активность ревматизма контролируется и в течение года после родов.
Родильницы с заболеваниями сердца могут быть выписаны из роддома не ранее чем через 2 недели после родов в удовлетворительном состоянии под наблюдение кардиолога по месту жительства.
Если декомпенсации после родов не произошло и приема препаратов не требуется, предпочтительно грудное вскармливание.
После рождения ребенка специалисты обязательно обследуют его на наличие пороков сердца, так как у детей, матери которых имели такие проблемы, риск их наличия возрастает многократно.
Таким образом, своевременная диагностика и правильное лечение позволяют многим женщинам, которым раньше было недоступно рождение ребенка, ощутить эту радость. А специалисты всегда готовы помочь им в этом.